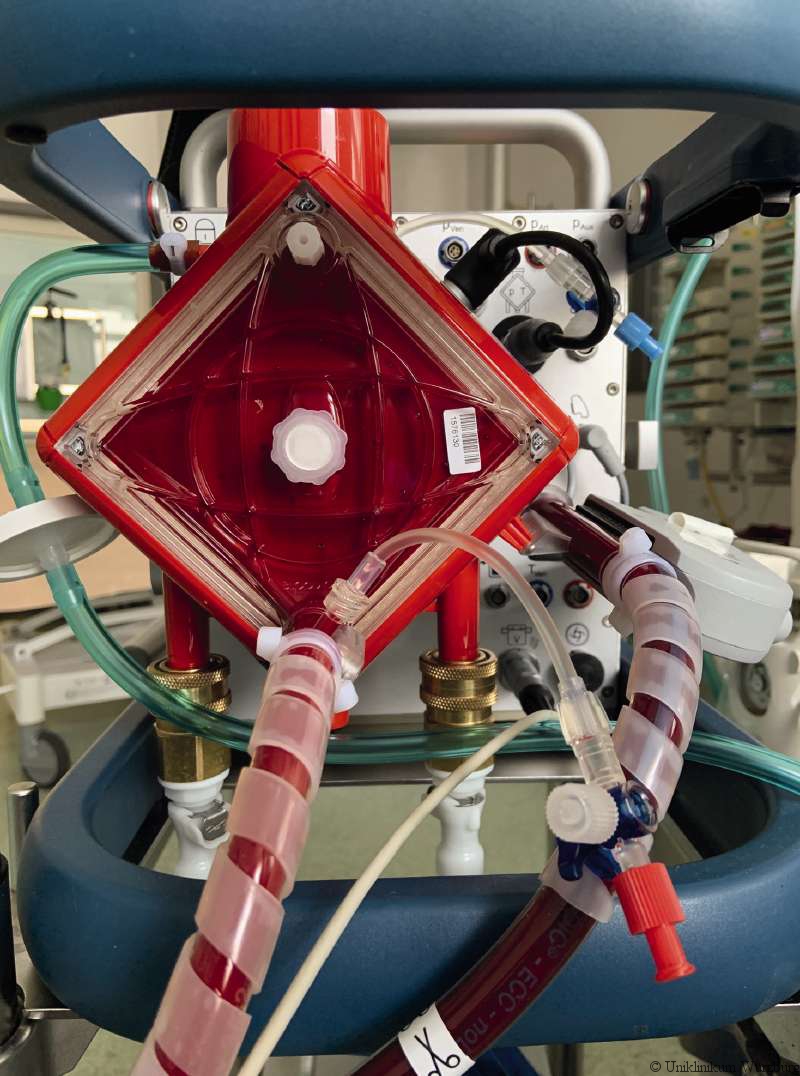
Würzburg. Für Patientinnen und Patienten mit akutem Lungenversagen, kurz ARDS (Acute Respiratory Distress Syndrome), kann die veno-venöse extrakorporale Membranoxygenierung (ECMO) die letzte Therapiemöglichkeit und damit lebensrettend sein. Das intensivmedizinische Verfahren, bei dem zuvor entnommenes Blut mit Sauerstoff angereichert und wieder zurückgeführt wird, ist jedoch mit potenziellen Komplikationen verbunden. Insbesondere Blutungsereignisse schränken den Erfolg der Therapie ein. Auch die Gabe von Antikoagulanzien kann die Bildung von Blutgerinnseln nicht vollständig verhindern, zudem erhöhen Blutverdünner das Blutungsrisiko. Bei diesen Blutungsereignissen spielen die Blutplättchen eine entscheidende Rolle. Die so genannten Thrombozyten können sowohl Blutungen stillen als auch Infarkte auslösen und Entzündungsprozesse in Gang setzen.
In einem interdisziplinären Projekt am Universitätsklinikum Würzburg haben Forschende der Klinik und Poliklinik für Anästhesiologie, Intensivmedizin, Notfallmedizin und Schmerztherapie gemeinsam mit Kolleginnen und Kollegen des Instituts für Experimentelle Biomedizin und der Medizinischen Klinik und Poliklinik I die Thrombozyten im Blut von ARDS-Patientinnen und -Patienten mit und ohne ECMO-Therapie systematisch untersucht. Die Ergebnisse wurden in der weltweit renommierten Thrombose-Fachzeitschrift Journal of Thrombosis and Haemostasis (JTH) veröffentlicht.
Reduzierter GPV-Rezeptor auf Thrombozyten erhöht Sterberisiko
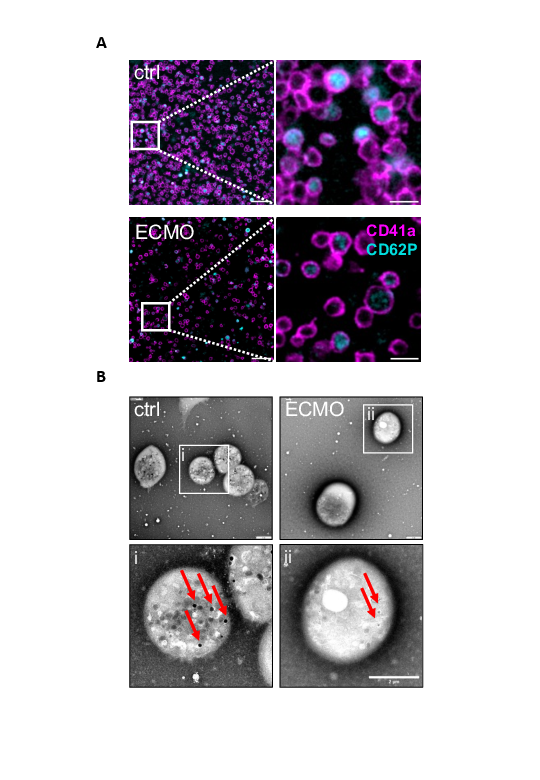
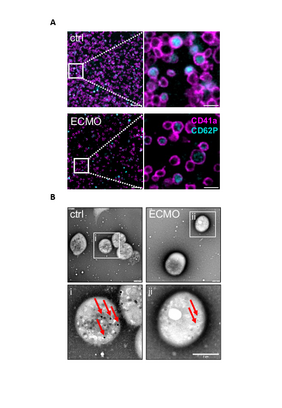
Dr. Johannes Herrmann, zusammen mit Dr. Lukas Weiß Erstautor der Studie, erläutert die Beobachtungen: „Unter der ECMO-Behandlung stellten wir Veränderungen an den Oberflächenrezeptoren der Thrombozyten fest. Besonders auffällig war eine Reduktion des Glykoprotein-V-Rezeptors. Diese Untereinheit des GPIb/IX/V-Rezeptorkomplexes spielt eine wichtige Rolle bei der Blutgerinnung und wurde bereits in Würzburger Vorarbeiten als möglicher Angriffspunkt zur Verhinderung von Blutungen identifiziert. Und tatsächlich: Eine geringere Anzahl von GPV-Rezeptoren war mit einer geringeren Überlebensrate der Patientinnen und Patienten verbunden“.
Zudem beobachteten die Wissenschaftlerinnen und Wissenschaftler unter der ECMO-Therapie eine verminderte Thrombozytenfunktion und eine Entleerung der zellulären Speicher (δ-Granula) in den Thrombozyten. „Dies führte zu einer gestörten Blutgerinnselbildung und einer verlängerten Blutungszeit, ähnlich wie bei Patientinnen und Patienten mit einem Speicherdefekt, dem sogenannten Storage Pool Defect, bei denen es ebenfalls häufig zu Blutungen kommt“, berichtet Lukas Weiß. Interessanterweise normalisierte sich die Thrombozytenfunktion innerhalb von 48 Stunden nach Ende der ECMO-Behandlung deutlich.
Mit neuen In-vitro-Modellen präklinische Daten für therapeutische Interventionen gewinnen
„Diese grundlegenden Erkenntnisse über Thrombozyten bei der ECMO-Therapie können in Zukunft dazu beitragen, die Therapie und Behandlung kritisch kranker Patientinnen und Patienten zu verbessern. Indem wir die Ursachen von Blutungsereignissen besser verstehen, können wir nun kausal therapieren“, fasst Prof. Dr. Patrick Meybohm zusammen. Der Direktor der Klinik und Poliklinik für Anästhesiologie, Intensivmedizin, Notfallmedizin und Schmerztherapie ist gemeinsam mit Prof. Dr. Harald Schulze vom Institut für Experimentelle Biomedizin Letztautor der Studie.
In den nächsten Schritten will das Team neue In-vitro-Modelle etablieren, um die Effekte mechanistisch detaillierter zu untersuchen und präklinische Daten für therapeutische Interventionen zu gewinnen.
Förderung:
Die Studie wurde gefördert von der European Society of Intensive Care Medicine (ESICM) und der Deutschen Forschungsgemeinschaft (DFG) im Rahmen des SFB 1525.
Publikation:
Johannes Herrmann, Lukas J. Weiss, Bastian Just, Kristina Mott, Maria Drayss, Judith Kleiss, Jonathan Riesner, Quirin Notz, Daniel Röder, Rainer Leyh, Sarah Beck, Dirk Weismann, Bernhard Nieswandt, Christopher Lotz, Patrick Meybohm, Harald Schulze, ECMO aggravates platelet GPV shedding and δ-granule deficiency in COVID-19-associated acute respiratory distress syndrome, Journal of Thrombosis and Haemostasis, 2024, ISSN 1538-7836, https://doi.org/10.1016/j.jtha.2024.05.008.
Text: Kirstin Linkamp / UKW